El Grupo de Trabajo sobre Tratamientos del VIH (gTt) os ofrece una cobertura informativa especial de la XVII Conferencia Internacional sobre el Sida desde la sede de la conferencia en Ciudad de México. Durante toda la semana, del 4 al 8 de agosto, se publicarán boletines diarios de noticias sobre los aspectos más destacados de esta conferencia, que podrán consultarse a diario en www.gtt-vih.org, o recibirse vía e-mail o RSS
• Perfil de seguridad del análogo de nucleósido apricitabina
• Toxicidad renal y tenofovir
• VIH, dentistas, miedo y estigma
• El cardo mariano es seguro y reduce los niveles de AST en personas coinfectadas
Perfil de seguridad del análogo de nucleósido apricitabina
Juanse Hernández
Las directrices de tratamiento del VIH aconsejan el uso de análogos de nucleósido (o nucleótido) junto con un tercer fármaco de otra familia para componer una terapia antirretroviral combinada. Sin embargo, en la agenda de investigación de nuevos compuestos antirretrovirales figuran muy pocos análogos de nucleósido (ITIN), por lo que resulta crucial, mientras se sigan utilizando, el desarrollo de ITIN de nueva generación con una barrera genética y un perfil de toxicidad mejores que el de los actuales medicamentos que componen esta familia de antirretrovirales.
Apricitabina (ATC) pertenece a esa clase de fármacos. Estudios previos han mostrado que este medicamento tiene actividad tanto en personas con experiencia en el uso de tratamientos como en aquéllas que lo inician por primera vez. Además, cuando se comparó con lamivudina (3TC) en personas con experiencia en el uso de este nucleósido, con la pauta de apricitabina no se hallaron indicios de neuropatía periférica, niveles elevados en sangre de lactato o lipasa (una enzima pancreática), ni reacción de hipersensibilidad, ni toxicidad renal, hepática o en la médula ósea. Entre los efectos secundarios más comunes asociados al uso de este fármaco figuran náusea, diarrea y síntomas similares a los del resfriado.
También se sabe que este ITIN en investigación tiene actividad frente a virus con múltiples mutaciones asociadas a zidovudina (AZT) y a la mutación M184V, que confiere resistencia a lamivudina (3TC) y a emtricitabina (FTC, Emtriva®; también en Truvada® y Atripla®). Al igual que 3TC y FTC, apricitabina es un análogo de citidina y tienen una actividad reducida cuando se combina junto con 3TC.
Durante la conferencia de México, se han presentado los datos de un nuevo estudio en el que participaron 51 personas con VIH con la mutación M184V cuyo régimen antirretroviral con 3TC o FTC había fracasado. Los participantes se distribuyeron de forma aleatoria para recibir 600 u 800mg de apricitabina dos veces al día o 150mg de 3TC dos veces al día durante un período de 21 días; a continuación, y hasta la semana 24, continuaban tomando las mimas dosis de apricitabina (600 u 800mg) o 3TC, pero con un régimen antirretroviral optimizado; de la semana 24 hasta la 48, todos los participantes pasaban a tomar la misma dosis de apricitabina.
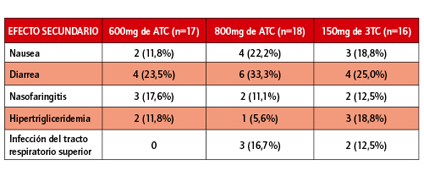
Tras 24 semanas de tratamiento, ningún participante que tomó apricitabina experimentó un efecto secundario que pudiera clasificarse como muy grave y nadie tuvo que interrumpir el tratamiento a causa de los efectos secundarios, tanto en la pauta de apricitabina como en la de 3TC. Se registraron 44 efectos secundarios en 17 personas que tomaron 600mg de apricitabina, 82 en 18 participantes que recibieron la dosis de 800mg, y 73 en 16 personas a las que se les administró 3TC. Se consideró que ocho efectos secundarios estaban asociados al uso de apricitabina (tres en la dosis de 600mg y cinco en la de 800mg) y cinco, al uso de 3TC. Se produjeron doce efectos secundarios graves en los dos grupos de apricitabina (cinco en el de 600mg y siete en el de 800mg) y doce, en el de 3TC.
Tres efectos secundarios que se dieron en el grupo de apricitabina –náuseas, diarrea, infección de tracto respiratorio superior– fueron más comunes con la dosis más alta. No obstante, los efectos secundarios fueron más frecuentes en la pauta de 3TC que en la de apricitabina:
No se observó un impacto de apricitabina sobre las enzimas hepáticas o la creatinina.
En sus conclusiones los autores afirman que, como fármaco de segunda línea para personas con experiencia en tratamiento, apricitabina proporciona actividad antiviral y tiene un buen perfil de seguridad y tolerabilidad.
En la actualidad, la compañía que desarrolla este medicamento, Avexa, está inscribiendo a personas que estén tomando 3TC o FTC en un ensayo de fase 2 que comparará apricitabina (800 o 1.200mg dos veces al día) con 3TC. Dado que el estudio sobre la seguridad de apricitabina presentado en México ha mostrado que la frecuencia de los efectos secundarios se asocia a dosis más altas, resultará crucial saber cómo se comporta apricitabina, en términos de toxicidad, cuando se administra a dosis más altas.
Fuente: Elaboración propia / Natap
Referencia: Cox S, Moore S et al. Safety profile of apricitabine, a novel NRTI, during 24-week dosing in experienced HIV-1 infected patients. XVII International AIDS Conference, 3-8 August 2008, Mexico City, abstract TUAB0106.
Toxicidad renal y tenofovir
Juanse Hernández
Durante la mañana del miércoles, entre las diferentes sesiones paralelas de la Conferencia de México, una ha intentado arrojar un poco más de luz sobre el origen de ciertas complicaciones médicas observadas en personas con VIH. En el desarrollo de estas complicaciones, pueden contribuir factores del huésped, es decir del paciente, el propio VIH y el uso de tratamiento antirretroviral. Conocer el origen de estas afecciones y la contribución relativa de cada uno de esos factores permitiría desarrollar estrategias de prevención y tratamiento adecuadas.
Una presentación se ha centrado en la toxicidad renal y la potencial contribución de la terapia antirretroviral en su desarrollo. Tenofovir (TFV, Viread®; también presente en Truvada® y Atripla®) es un análogo de nucleótido utilizado ampliamente y recomendado como terapia de inicio por las directrices de tratamiento del VIH. Aunque es un compuesto que normalmente se tolera bien, con cierta frecuencia se observa toxicidad renal (incluido fallo renal agudo y Síndrome de Fanconi) asociada al uso de tenofovir en ciertas personas que lo toman.
Un estudio estadounidense quiso estimar la frecuencia de toxicidad renal en personas con VIH tratadas con tenofovir y caracterizar los factores pronóstico clínicos de nefrotoxicidad renal asociada a este medicamento con el fin de ayudar a los médicos en el proceso de toma de decisiones. Para tal fin, los investigadores llevaron a cabo un estudio observacional caso-control con los pacientes que se trataban en el Hospital de VIH Duke en Carolina del Norte (EE UU). De una cohorte de 1.574 pacientes, los expertos identificaron a 744 personas (47%) que recibieron tenofovir, durante, como mínimo, tres meses y que tenían una medición basal de creatinina en suero registrada menos de un año antes de iniciar el tratamiento con este fármaco.
Se definió nefrotoxicidad asociada a tenofovir como el doble del nivel de creatinina en suero y /o un nivel de creatinina superior a 1,4 mg/dL, en hombres, y superior a 1,2 mg/dL, en mujeres, tomando tenofovir. Un grupo de 191 personas que tomaban terapia antirretroviral sin tenofovir hizo de grupo control.
Los resultados muestran que en el grupo de las 744 personas que recibieron tenofovir se dieron 35 casos (7,5%) de nefrotoxicidad en comparación con 8 casos (4,2%) que se produjeron en el grupo control, una diferencia que fue estadísticamente significativa (p=0,052).
De los 35 casos de nefrotoxicidad asociada a tenofovir, 20 (57%) interrumpieron la toma del medicamento por esta causa, y de estos 20, 16 participantes (80%) experimentaron una mejora significativa en la función renal tras interrumpir el medicamento. De las 15 personas (43%) que continuaron tomando tenofovir (porque tenían limitadas sus opciones de tratamiento), 10 (67%) mostraron un funcionamiento anormal de los riñones de forma persistente.
Los investigadores señalan que entre los factores asociados con un aumento del riesgo de toxicidad renal figuran, entre otros, el uso concomitante de otras medicaciones nefrotóxicas, otras comorbilidades, hipertensión, dolor crónico, el uso actual o pasado de inhibidores de la proteasa, o un bajo recuento nádir de lifoncitos CD4.
Se observó una reducción del riesgo cuando tenofovir se incluyó en un régimen de inicio utilizado junto con un no análogo de nucléosido (ITINN).
En sus conclusiones, los investigadores señalan que los factores de riesgo clínico de nefrotoxicidad significativa asociada al uso de tenofovir se pueden identificar con facilidad y que el uso de tenofovir se debería evitar en personas con hipertensión que necesitan utilizar otros medicamentos nefrotóxicos, sobre todo, si tenofovir se administra junto con un inhibidor de la proteasa.
Fuente: Elaboración propia.
Referencia: Castellano C, Williams W et al. Clinical predictors of tenofovir-associated nephrotoxicity in HIV-1-infected patients. XVII International AIDS Conference, 3-8 August 2008, Mexico City, abstract WEAB0105.
VIH, dentistas, miedo y estigma
Xavier Franquet
La progresiva mejora de la expectativa de vida entre las personas con VIH se acompaña de la necesidad de mejorar la calidad de vida. La salud bucodental contribuye a ello en tanto que propicia un mejor funcionamiento del aparato gastrointestinal, y además en tanto que ayuda a mejorar la satisfacción por la imagen propia y la autoestima. Muchas personas con VIH, especialmente aquellas que han tenido un consumo de drogas inyectables prolongado, tienen una salud bucodental precaria y necesitan asistencia médica; aunque no todos la consiguen.
En España, una barrera muy clara es la económica: el hecho de que la mayor parte de servicios que se requieren no están incluidos en la cartera de prestaciones de la seguridad social impide que muchas personas que los necesitan puedan acceder a ellos. Pero además del coste, hay otros factores en juego.
Un estudio italiano que se ha presentado hoy en esta conferencia analiza las necesidades y actitudes de un grupo de pacientes italianos con VIH, así como también de dentistas de dicho país. El estudio se llevó a cabo entre mayo de 2005 y febrero de 2006 en la consulta de un centro de enfermedades infecciosas. Se repartió un cuestionario a 600 pacientes que consecutivamente entraron en la sala de espera y accedieron a responderla. También se envió un cuestionario a 400 dentistas, y se incluyeron en el análisis las respuestas de los 100 primeros cuestionarios recibidos. Los resultados son los siguientes:
La mayor parte de los pacientes eran italianos (86%), hombres (61%) y con edades entre los 31 y los 50 años. El perfil de respondedor medio fue el de una persona de clase baja-media, con un trabajo que no satisface sus necesidades, infectado por VIH durante 5-10 años y que no tiene ni ha tenido infecciones oportunistas.
Este paciente típico declaró saber el origen de su infección, y de que tenía que informar de su estado al dentista puesto que se considera una fuente de infección. Se muestra satisfecho con su dentista pero le gustaría que hubiera programas específicos para dentistas en los que estos profesionales pudieran formarse en la atención a pacientes con VIH y eliminar sus comportamientos estigmatizadores hacia esta población.
El perfil de paciente que busca atención bucodental es el de una mujer que toma tratamiento durante al menos 2 años (58,5%). Un 77% de hombres y un 84% de mujeres piensan que la sociedad debería responsabilizarse de las personas con VIH y que sus tratamientos deberían darse gratuitamente.
El 55% de los entrevistados piensa que su salud bucodental es insatisfactoria y que representa un obstáculo en su vida social, independientemente de la infección por VIH, lo que no se encontró que fuera un impedimento por sí misma (84%).
El 88% piensa que una boca cuidada puede mejorar su forma de vida. El 60% piensa que se necesitan habilidades profesionales específicas para atender a las personas con VIH.
Aunque un 67% declara su infección por VIH al dentista pensando que eso no hará cambiar la actitud de éste (40%), un porcentaje considerable prefiere no hacerlo (32%).
El perfil de dentista que respondió la encuesta fue hombre de mediana edad. La mayor parte de dentistas piensa que son capaces de atender a personas con VIH, pero el 68% no lo hacen, y el 24% no lo ha hecho nunca.
El 80% de los dentistas declaró que los pacientes con VIH deberían ser atendidos en centros del sistema público de salud, y el 78% declaró que los dentistas deberían ser libres de aceptar o no a estos pacientes.
Según los autores de esta investigación, los factores que inducen a las personas con VIH a no acudir al dentistas son: el miedo al dentista, la preocupación por el coste, el miedo al estigma y el rechazo a informar al dentista de la infección por VIH; y una falta de información sobe las posibilidades de acceso a servicios dentro del sistema público de salud. Las respuestas de los dentistas sugieren un rechazo significativo a tratar personas con VIH y una actitud clara hacia la derivación de estos pacientes al sistema público de salud.
En sus conclusiones, señalan que dichos hallazgos indican la necesidad de intervenciones educativas dirigidas a mejorar la actitud de las personas con VIH hacia un mejor uso correcto de los servicios disponibles. También existe una necesidad de mejorar la formación de dentistas implementando centros de salud bucodental que puedan llevar a cabo programas educativos tanto para pacientes como para dentistas.
Finalmente destacan que su estudio revela que el estigma social no ha desaparecido completamente y que todavía es percibido por una parte importante de personas que viven con VIH cuando intentan acceder a atención bucodental.
Fuente: Elaboración propia.
Referencia: Ghezzi M, Aloi G et al. HIV-positive patients and dental treatments: patients’s needs and attitudes. XVII International Conference, 3-8 August, Mexico City, poster WEPE0100.
El cardo mariano es seguro y reduce los niveles de AST en personas coinfectadas
Xavier Franquet
El cardo mariano es usado por personas con daño hepático para mejorar el estado de este órgano. Hay indicios de que su uso puede ser beneficioso, pero los estudios realizados hasta la fecha son pocos y se han llevado a cabo principalmente en personas cuyo daño hepático estaba causado por el consumo de alcohol.
Un póster aceptado en esta conferencia muestra por primera vez resultados del uso de cardo mariano en personas con coinfección por VIH y virus de la hepatitis C (VHC). Los resultados, que deberán ser confirmados con los de otros ensayos posteriores, avalan su uso: el cardo mariano resulta seguro y ha mostrado reducciones de aspartato aminotransferasa (AST).
El cardo mariano es una planta de origen europeo de la que, desde tiempos antiguos, se sabía que ayudaba a revertir la ictericia que, con frecuencia, indicaba daños en el hígado. Estudios recientes han revelado la eficacia de uno de los componentes del cardo mariano, la silibinina, en el tratamiento de la hepatitis C en personas no respondedoras al tratamiento habitual (véase La Noticia del Día 09/05/08).
El estudio, cuyos datos se dan a conocer ahora, ha sido llevado a cabo por un equipo de la Facultad de Medicina Mount Sinai de Nueva York (EE UU) e incluyó a 21 personas coinfectadas con VHC y VIH, de los que la mitad eran hombres y la mitad mujeres. Los participantes fueron repartidos aleatoriamente para recibir placebo o 180mg tres veces al día de un extracto estandarizado de silimarina al 80% durante 52 semanas.
Los criterios de medición principal fueron la seguridad y la viabilidad de la estrategia. Durante el estudio no se observaron anomalías hematológicas o bioquímicas significativas. Tampoco se observaron ni beneficios ni efectos adversos en el recuento de CD4 o en la carga viral de VIH o de VHC. Tampoco se dieron diferencias significativas entre los brazos en cuanto a parámetros de calidad de vida, ni se dieron efectos adversos graves.
Aunque este extremo necesita ser investigado más ampliamente, el hecho de que durante el estudio no se vieran efectos sobre la carga viral del VIH sugiere que el cardo mariano probablemente no tenga interacciones con los antirretrovirales.
Sí se vio una tendencia hacia un descenso en lo niveles de la transaminasa aspartato aminotransferasa (AST) en el brazo con silimarina de 8,4 UI/L frente a un incremento del 27,9 UI/L en el brazo con placebo (p=0,099).
En ambos brazos se dio un buen porcentaje de permanencia (15 participantes de entre 21 terminaron la investigación 7 con silimarina y 8 con placebo).
En sus conclusiones los autores afirman que el uso de cardo mariano fue seguro en esta población sin que hubiera interacciones clínicamente significativas con la terapia antirretroviral. La tendencia hacia la reducción de los niveles de AST sugiere que su uso puede ser beneficioso. Ello requiere ser confirmado en posteriores investigaciones.
El cardo mariano puede encontrarse en tiendas de dietética o herbolarios.
Fuente: Elaboración propia
Referencia: Carter G, Godbold J et al. Pilot trial of milk thistle in HIV/hepatitis C co-infection. XVII International Conference, 3-8 August, Mexico City, Abstract WEPE0185.
Suscríbete a nuestros boletines
Utiliza este formulario para suscribirte a nuestros boletines. Si tienes cualquier problema ponte en contacto con nosotros.
Al continuar, confirmas que has leído el aviso legal y aceptas la política de privacidad.