Un estudio español revela una alta tasa de pacientes naive que no reciben terapia antirretroviral a pesar de cumplir con los criterios para iniciarla
Según los resultados de un ensayo, que fueron presentados en el X Congreso Internacional sobre Terapia Farmacológica en la Infección por VIH, celebrado entre el 7 y el 11 de este mes en Glasgow (Escocia, Reino Unido), de los pacientes con VIH, atendidos en 12 centros hospitalarios españoles, que nunca han tomado tratamiento antirretroviral, una tasa elevada no lo está recibiendo pese a cumplir con los requisitos para empezar a hacerlo, de acuerdo con las directrices oficiales de tratamiento.
En el ámbito de la infección por VIH, las directrices o recomendaciones médicas son documentos de consenso que orientan a los médicos en el tratamiento de las personas seropositivas. Este tipo de texto lo elabora un grupo de expertos que ha sido designado por las autoridades gubernamentales y/o las sociedades científicas, y su uso, por lo general, está circunscrito al país o región en que se aplican las directrices. Así, podemos encontrar recomendaciones españolas, estadounidenses, británicas o europeas, entre otras. Si bien es cierto que no es un documento de obligado cumplimiento y que los profesionales de la salud tienen la libertad de elegir la opción terapéutica que consideren más adecuada para sus pacientes, las directrices sí que les ofrecen un marco de referencia útil en el que moverse.
En este sentido, según las recomendaciones españolas, las indicaciones de inicio del tratamiento en pacientes asintomáticos con infección crónica por VIH son: en personas con recuentos de CD4 iguales o inferiores a 350 células/mm3, recomendarlo; en pacientes con recuentos entre 350 y 500 células/mm3, aconsejarlo en determinadas ocasiones; y en aquéllos con recuentos superiores a 500 células/mm3, diferirlo en general y considerarlo en determinadas ocasiones. Por consiguiente, el umbral de comienzo del tratamiento antirretroviral se sitúa en ≤350 células/mm3; por encima de ese recuento, la terapia estaría recomendado si, junto con la infección por VIH, el paciente cumple además con uno (o varios) de los siguientes criterios: cirrosis hepática, infección crónica por el virus de la hepatitis C (VHC), carga viral plasmática del VIH superior a 100.000 copias/mL, proporción de CD4 inferior al 14%, edad superior a los 55 años, riesgo cardiovascular elevado, nefropatía asociada al VIH, infección por el virus de la hepatitis B (VHB) que requiere tratamiento, y en parejas serodiscordantes con alto riesgo de transmisión.
De los pacientes con el virus de la inmunodeficiencia humana atendidos en unidades del VIH en centros hospitalarios españoles, se calcula que un 15% no reciben terapia antirretroviral. Teniendo en cuenta que cada vez son más los datos que apuntan a que el inicio temprano del tratamiento resulta beneficioso para el pronóstico del paciente, es crucial conocer la proporción de personas con VIH que, cumpliendo los requisitos para empezar la terapia, todavía no la han comenzado, y cuáles son los criterios clínicos que no están siendo tomados en consideración por los médicos para aconsejar el inicio precoz del tratamiento en estos pacientes. Éste es, precisamente, el objetivo del estudio PICNIT, un ensayo multicéntrico, transversal y epidemiológico, que se propuso describir las características demográficas y clínicas de los pacientes con VIH atendidos en 12 centros hospitalarios que no estaban recibiendo terapia antirretroviral.
De una población total de 1.024 pacientes que no estaban tomando esta terapia, el estudio contó con los datos de 865 personas (84,5%) con VIH sin experiencia en el uso de tratamiento antirretroviral entre septiembre de 2009 y abril de 2010. El 15,5% restante fueron pacientes con VIH pretratados que habían interrumpido por diversas razones el tratamiento.
Se recopilaron datos demográficos, sobre el estadio de la infección por VIH y la prevalencia de comorbilidades asociadas o no al virus, cuya presencia condiciona el comienzo de la terapia, de acuerdo con las recomendaciones españolas, independientemente de la situación inmunitaria del paciente.
La media de edad de las personas incluidas en el ensayo fue de 37 años. De los 865 pacientes, 716 eran hombres (83%); un 56% habían adquirido el VIH por transmisión homo- bisexual; la mediana de tiempo desde el diagnóstico del VIH fue de 2,3 años (rango intercuartil [RIC]: 1,0 – 5,1 años); la mediana en el recuento actual de células CD4 fue de 539 células/mm3 (RIC: 422 – 729 células/mm3), y el nivel medio de carga viral del VIH fue de 4,6log. Un total de 14 personas se encontraban en un estadio C de la infección según la clasificación de los Centros para el Control y la Prevención de Enfermedades de EE UU (CDC, en sus siglas en inglés).
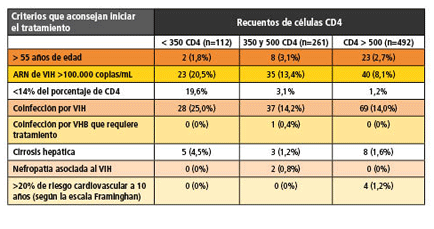
Resulta llamativo que de los 865 pacientes, 112 (12,94%) tenían un recuento de CD4 inferior a 350 células/mm3, por lo que, conforme a las recomendaciones españolas de tratamiento, deberían estar ya tomando terapia antirretroviral. En la siguiente tabla se puede observar la prevalencia de criterios clave asociados o no al VIH, que aconsejarían el comienzo del tratamiento, de acuerdo con las diferentes categorías de células CD4:
Las razones por las que los 865 pacientes naive no estaban tomando terapia anti-VH fueron: en 55 personas (64%), por decisión del paciente; en 769 (88,9%), por no estar indicado de acuerdo con el criterio del médico; y en 41 (4,7%), por otros motivos. El análisis más detallado permitió a los investigadores advertir que, de los 865 pacientes, en 526 (60,8%) el tratamiento antirretroviral no estaría actualmente indicado; en 111 (12,8%), el inicio de la terapia era conveniente y había sido programado; y en 228 (26,4%), el comienzo de la terapia estaba indicado, pero no había sido programada por el médico.
Cuando los investigadores examinaron las características demográficas y clínicas de las 228 personas en las que el tratamiento estaba indicado pero no había sido programado todavía por su médico, pudieron observar que 40 pacientes (17,5%) tenían un recuento por debajo de 350 células/mm3; 8 pacientes (4,5) se encontraban en un estadio C de la infección por VIH según los CDC; 55 (24,1%) tenían un nivel de ARN del VIH superior a 100.000 copias/mL; 19 pacientes (8,3%) mostraban un porcentaje de CD4 inferior al 14%; 110 (48,2%) estaban coinfectados por el VHC; un paciente (0,4%) estaba coinfectado por VHB, requiriendo tratamiento para el virus hepático; 12 (5,3%) tenían cirrosis hepática; dos (0,9%) padecían nefropatía asociada al VIH; y 3 (1,9%) tenían >20% de riesgo cardiovascular a 10 años de acuerdo con la escala Framingham.
En la siguiente tabla, de este grupo de 228 pacientes naive, se muestran las razones para no comenzar el tratamiento antirretroviral clasificadas según el número de criterios que cumplían para iniciarlo conforme a las recomendaciones españolas:
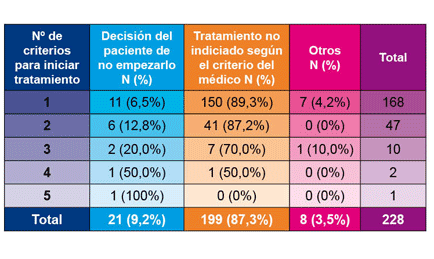
En sus conclusiones, los investigadores señalan que, de los 865 pacientes naive incluidos en su estudio, 339 (39,2%) cumplían, como mínimo, un criterio para iniciar el tratamiento antirretroviral. Sin embargo, en 228 (26,4%) no había sido programado el comienzo de la terapia y, por consiguiente, dichos pacientes no podían beneficiarse del mismo. Al analizar hasta qué punto los médicos siguen las recomendaciones de tratamiento, se puede apreciar que las comorbilidades no asociadas al VIH no se tienen en cuenta a la hora de aconsejar el inicio de la terapia antirretroviral. Estos datos, según los investigadores, subrayan la necesidad de investigar más a fondo las barreras que dificultan todavía el comienzo del tratamiento en algunas consultas de VIH de centros hospitalarios españoles.
Dado que de los 228 pacientes naive en los que la terapia estaba indicada pero no había sido programada todavía por su facultativo, 110 (48,2%) estaban coinfectados por el VHC, podría pensarse que, de hallarse éstos en una buena situación inmunitaria (recuentos elevados de células CD4), sus médicos podrían haber preferido tratar primero la infección por VHC para evitar, en el futuro, el tratamiento concomitante de ambos virus. Por ello, hubiera resultado interesante que el estudio hubiese recopilado también datos relativos a si estos pacientes coinfectados estaban recibiendo o no terapia anti-VHC, lo que podría explicar el retraso del inicio de la terapia antirretroviral en este subgrupo de pacientes.
Fuente: Elaboración propia.
Referencia: Domingo P, Arazo P, Casado JL, et al. Epidemiological description of the demographic and HIV disease characteristics of HIV patients who are in care but not on treatment in Spain. The PICNIT Study. Tenth International Congress on Drug Therapy in HIV Infection. November 7-11, 2010. Glasgow. Poster P053.










